Definición de NAV e influencia de las biopelículas: una perspectiva breve de una problemática de las UCI
Artículo de revisión
Palabras clave:
Neumonía asociada a la ventilación, Biopelículas, Unidades de Cuidados Intensivos, Estructura bacteriana, Infección cruzadaResumen
La NAV es una infección cruzada muy frecuente, sino la más frecuente, entre pacientes internados en UCI; es una enfermedad de elevada morbi-mortalidad, qué en el último quinquenio se ha visto exacerbada por la problemática de la resistencia a los antimicrobianos, la cual dificulta el manejo de casos, incrementa la tasa de mortalidad y los gastos derivados de atención sanitaria (ya sea por aumento de consumo de antibióticos, estancia hospitalaria, equipos de bioseguridad y consumo de insumos médicos).
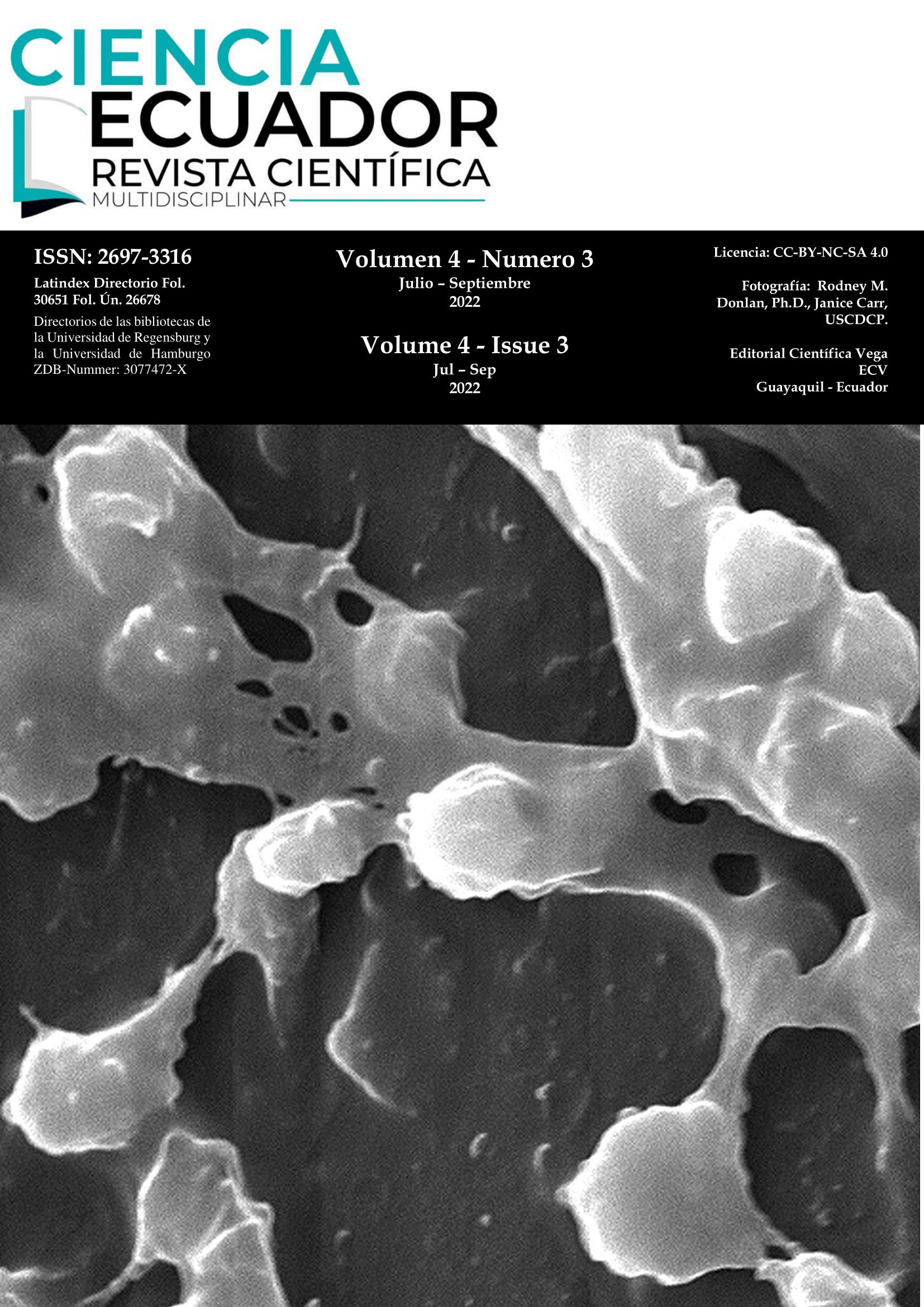
Y es que la resistencia se ve incrementada debido al uso inadecuado de antibióticos tanto por sanitario como por el sector agrícola zootécnico, así como, la capacidad por parte de las células bacterianas para la formación de biopelículas. Las biopelículas son estructuras de matriz polimérica formada por una o varias especies bacterianas, que permiten la supervivencia de los microorganismos que la constituyen tanto en superficies orgánicas e inorgánicas. El presente artículo de revisión hace un breve análisis de la relación entre la NAV y las biopelículas, ante la realidad en la UCI.
Citas
Capa Carrillo D, Herrera Viniachi I, Zambrano M. Complicaciones graves de neumonía en lactante mayor, a propósito de un caso. Ciencia Ecuador. 2019;1(6): 1–4. https://doi.org/10.23936/rce.v1i6.7.
Grief SN, Loza JK. Guidelines for the Evaluation and Treatment of Pneumonia. Primary Care: Clinics in Office Practice. 2018;45(3): 485–503. https://doi.org/10.1016/j.pop.2018.04.001.
Hooven TA, Polin RA. Pneumonia. Seminars in Fetal and Neonatal Medicine. 2017;22(4): 206–213. https://doi.org/10.1016/j.siny.2017.03.002.
Julián-Jiménez A, Adán Valero I, Beteta López A, Cano Martín LM, Fernández Rodríguez O, Rubio Díaz R, et al. Recomendaciones para la atención del paciente con neumonía adquirida en la comunidad en los Servicios de Urgencias. Revista Espanola De Quimioterapia: Publicacion Oficial De La Sociedad Espanola De Quimioterapia. 2018;31(2): 186–202.
Loor Parada W, Farfán Cano HR, González González M. Neumonía bacteriana e inmunosupresión por VIH, una revisión breve. Ciencia Ecuador. 2019;1: 1–4. https://doi.org/10.23936/rce.v1i5.6.
Ávila-Choez A, Pineda R. Relación entre mortalidad y neumonía asociada al ventilador en la unidad de terapia intensiva. Ciencia Ecuador. 2021;3(1): 1–6. https://doi.org/10.23936/rce.v3i1.26.
Luo W, Xing R, Wang C. The effect of ventilator-associated pneumonia on the prognosis of intensive care unit patients within 90 days and 180 days. BMC Infectious Diseases. 2021;21(1): 684. https://doi.org/10.1186/s12879-021-06383-2.
Papazian L, Klompas M, Luyt CE. Ventilator-associated pneumonia in adults: a narrative review. Intensive Care Medicine. 2020;46(5): 888–906. https://doi.org/10.1007/s00134-020-05980-0.
Spalding MC, Cripps MW, Minshall CT. Ventilator-Associated Pneumonia. Critical Care Clinics. 2017;33(2): 277–292. https://doi.org/10.1016/j.ccc.2016.12.009.
Wicky PH, Niedermann MS, Timsit JF. Ventilator-associated pneumonia in the era of COVID-19 pandemic: How common and what is the impact? Critical Care. 2021;25(1): 153, s13054-021-03571-z. https://doi.org/10.1186/s13054-021-03571-z.
Wang G, Zhao G, Chao X, Xie L, Wang H. The Characteristic of Virulence, Biofilm and Antibiotic Resistance of Klebsiella pneumoniae. International Journal of Environmental Research and Public Health. 2020;17(17): 6278. https://doi.org/10.3390/ijerph17176278.
Wu H, Moser C, Wang HZ, Høiby N, Song ZJ. Strategies for combating bacterial biofilm infections. International Journal of Oral Science. 2015;7(1): 1–7. https://doi.org/10.1038/ijos.2014.65.
Alecrim RX, Taminato M, Belasco A, Longo MCB, Kusahara DM, Fram D. Strategies for preventing ventilator-associated pneumonia: an integrative review. Revista Brasileira de Enfermagem. 2019;72(2): 521–530. https://doi.org/10.1590/0034-7167-2018-0473.
Coppadoro A, Bellani G, Foti G. Non-Pharmacological Interventions to Prevent Ventilator-Associated Pneumonia: A Literature Review. Respiratory Care. 2019;64(12): 1586–1595. https://doi.org/10.4187/respcare.07127.
Cornistein W, Colque ÁM, Staneloni MI, Monserrat Lloria M, Lares M, González AL, et al. [Pneumonia associated with mechanical ventilation. Update and recommendations inter- Societies SADI-SATI]. Medicina. 2018;78(2): 99–106.
Kollef M, Burnham CA. Ventilator-Associated Pneumonia: The Role of Emerging Diagnostic Technologies. Seminars in Respiratory and Critical Care Medicine. 2017;38(03): 253–263. https://doi.org/10.1055/s-0037-1599224.
Modi AR, Kovacs CS. Hospital-acquired and ventilator-associated pneumonia: Diagnosis, management, and prevention. Cleveland Clinic Journal of Medicine. 2020;87(10): 633–639. https://doi.org/10.3949/ccjm.87a.19117.
Alecrim RX, Taminato M, Belasco A, Longo MCB, Kusahara DM, Fram D. Strategies for preventing ventilator-associated pneumonia: an integrative review. Revista Brasileira de Enfermagem. 2019;72(2): 521–530. https://doi.org/10.1590/0034-7167-2018-0473.
Huang Z, Wang YH, Zhu HZ, Andrianova EP, Jiang CY, Li D, et al. Cross Talk between Chemosensory Pathways That Modulate Chemotaxis and Biofilm Formation. Msadek T (ed.) mBio. 2019;10(1). https://doi.org/10.1128/mBio.02876-18.
Costerton JW, Stewart P, Greenberg EP. Bacterial Biofilms: A Common Cause of Persistent Infections. Science. 1999;284(5418): 1318–1322. https://doi.org/10.1126/science.284.5418.1318.
Flemming HC, Wingender J, Szewzyk U, Steinberg P, Rice SA, Kjelleberg S. Biofilms: an emergent form of bacterial life. Nature Reviews Microbiology. 2016;14(9): 563–575. https://doi.org/10.1038/nrmicro.2016.94.
Geesey GG, Richardson WT, Yeomans HG, Irvin RT, Costerton JW. Microscopic examination of natural sessile bacterial populations from an alpine stream. Canadian Journal of Microbiology. 1977;23(12): 1733–1736. https://doi.org/10.1139/m77-249.
Rumbaugh KP, Sauer K. Biofilm dispersion. Nature Reviews Microbiology. 2020;18(10): 571–586. https://doi.org/10.1038/s41579-020-0385-0.
Maurice NM, Bedi B, Sadikot RT. Pseudomonas aeruginosa Biofilms: Host Response and Clinical Implications in Lung Infections. American Journal of Respiratory Cell and Molecular Biology. 2018;58(4): 428–439. https://doi.org/10.1165/rcmb.2017-0321TR.
Davey ME, O’toole GA. Microbial Biofilms: from Ecology to Molecular Genetics. Microbiology and Molecular Biology Reviews. 2000;64(4): 847–867. https://doi.org/10.1128/MMBR.64.4.847-867.2000.
Flemming HC, Wingender J. The biofilm matrix. Nature Reviews Microbiology. 2010;8(9): 623–633. https://doi.org/10.1038/nrmicro2415.
González MJ. Evaluación de la capacidad de Escherichia coli uropatogénica de aislamientos clínicos de formar biofilms y comunidades bacterianas intracelulares y la efectividad de diferentes antibióticos. [Tesis de Maestría] [Uruguay]: Universidad de la República (Uruguay), Facultad de Ciencias, PEDECIBA; 2018. https://hdl.handle.net/20.500.12008/23243
Jamal M, Ahmad W, Andleeb S, Jalil F, Imran M, Nawaz MA, et al. Bacterial biofilm and associated infections. Journal of the Chinese Medical Association. 2018;81(1): 7–11. https://doi.org/10.1016/j.jcma.2017.07.012.
Roy R, Tiwari M, Donelli G, Tiwari V. Strategies for combating bacterial biofilms: A focus on anti-biofilm agents and their mechanisms of action. Virulence. 2018;9(1): 522–554. https://doi.org/10.1080/21505594.2017.1313372.
Tolker-Nielsen T. Pseudomonas aeruginosa biofilm infections: From molecular biofilm biology to new treatment possibilities. APMIS. 2014;122: 1–51. https://doi.org/10.1111/apm.12335.
Arulkumaran N, Routledge M, Schlebusch S, Lipman J, Conway Morris A. Antimicrobial-associated harm in critical care: a narrative review. Intensive Care Medicine. 2020;46(2): 225–235. https://doi.org/10.1007/s00134-020-05929-3.
Fernando SM, Tran A, Cheng W, Klompas M, Kyeremanteng K, Mehta S, et al. Diagnosis of ventilator-associated pneumonia in critically ill adult patients—a systematic review and meta-analysis. Intensive Care Medicine. 2020;46(6): 1170–1179. https://doi.org/10.1007/s00134-020-06036-z.
Fernández Olmos A, García de la Fuente C, Saéz Nieto JA, Valdezate Ramos S. 37. Metodos de identificación bacteriana en el laboratorio de microbiología. In: Cercenado E, Cantón R (eds.) Procedimientos en Microbiología Clínica - Recomendaciones de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica. 1a ed. España: SEIMC - Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica; 2010. p. 2–28. https://seimc.org/contenidos/documentoscientificos/procedimientosmicrobiologia/seimc-procedimientomicrobiologia37.pdf
Das S, Zhou D, Nichols WW, Townsend A, Newell P, Li J. Selecting the dosage of ceftazidime–avibactam in the perfect storm of nosocomial pneumonia. European Journal of Clinical Pharmacology. 2020;76(3): 349–361. https://doi.org/10.1007/s00228-019-02804-z.
Jung YJ, Kim EJ, Choi YH. Aerosolized antibiotics in the treatment of hospital-acquired pneumonia/ventilator-associated pneumonia. The Korean Journal of Internal Medicine. 2022;37(1): 1–12. https://doi.org/10.3904/kjim.2021.277.
Rocha G, Soares P, Gonçalves A, Silva AI, Almeida D, Figueiredo S, et al. Respiratory Care for the Ventilated Neonate. Canadian Respiratory Journal. 2018;2018: 1–12. https://doi.org/10.1155/2018/7472964.
Sweeney DA, Kalil AC. Why don’t we have more inhaled antibiotics to treat ventilator-associated pneumonia? Clinical Microbiology and Infection. 2019;25(10): 1195–1199. https://doi.org/10.1016/j.cmi.2019.04.018.
Wong FJ, Dudney T, Dhand R. Aerosolized Antibiotics for Treatment of Pneumonia in Mechanically Ventilated Subjects. Respiratory Care. 2019;64(8): 962–979. https://doi.org/10.4187/respcare.07024.
Zaragoza R, Vidal-Cortés P, Aguilar G, Borges M, Diaz E, Ferrer R, et al. Update of the treatment of nosocomial pneumonia in the ICU. Critical Care. 2020;24(1): 383. https://doi.org/10.1186/s13054-020-03091-2.
Descargas
Publicado
Cómo citar
Número
Sección
Licencia
Derechos de autor 2022 Ciencia Ecuador

Esta obra está bajo una licencia internacional Creative Commons Atribución-NoComercial-CompartirIgual 4.0.
Este es un resumen legible por humanos (y no un sustituto) de la licencia.
Usted es libre de:
Compartir — copiar y redistribuir el material en cualquier medio o formato
Adaptar — remezclar, transformar y construir a partir del material
La licenciante no puede revocar estas libertades en tanto usted siga los términos de la licencia
Bajo los siguientes términos:
Atribución — Usted debe dar crédito de manera adecuada, brindar un enlace a la licencia, e indicar si se han realizado cambios. Puede hacerlo en cualquier forma razonable, pero no de forma tal que sugiera que usted o su uso tienen el apoyo de la licenciante.
NoComercial — Usted no puede hacer uso del material con propósitos comerciales.
CompartirIgual — Si remezcla, transforma o crea a partir del material, debe distribuir su contribución bajo la lamisma licencia del original.
No hay restricciones adicionales — No puede aplicar términos legales ni medidas tecnológicas que restrinjan legalmente a otras a hacer cualquier uso permitido por la licencia.
Avisos:
No tiene que cumplir con la licencia para elementos del materiale en el dominio público o cuando su uso esté permitido por una excepción o limitación aplicable.
No se dan garantías. La licencia podría no darle todos los permisos que necesita para el uso que tenga previsto. Por ejemplo, otros derechos como publicidad, privacidad, o derechos morales pueden limitar la forma en que utilice el material.